Theo GS.TS. Trương Đình Kiệt - Viện trưởng Viện Di truyền Y học, bên cạnh nhóm thai phụ có nguy cơ cao, nên ưu tiên tầm soát NIPT cho nhóm nguy cơ trung bình. Để đưa NIPT trở thành tầm soát đầu tay, công tác tư vấn di truyền cực kỳ quan trọng, cần một đội ngũ được đào tạo bài bản. Trong đại hội thành lập Hội Di truyền Việt Nam, ban chấp hành hội đã thống nhất đề nghị các trường đại học nên có một chương trình đào tạo tư vấn di truyền ở trình độ thạc sĩ. Không có bằng thạc sĩ về di truyền, không được tư vấn.
Sàng lọc bệnh lý di truyền
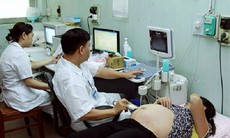
Xét nghiệm sàng lọc trước sinh không xâm lấn (NIPT) là một giải pháp an toàn dành cho phụ nữ mang thai, với mục đích xác định chính xác nguy cơ bất thường số lượng nhiễm sắc thể (NST) nghiêm trọng của thai nhi. Trong suốt quá trình mang thai, gien di truyền ADN của nhau thai phóng thích vào máu của mẹ - đây được gọi là các ADN ngoại bào - là cơ sở để sàng lọc chính xác các bất thường số lượng NST phổ biến ở thai nhi như: Hội chứng Down, Patau, Edwards và NST giới tính.
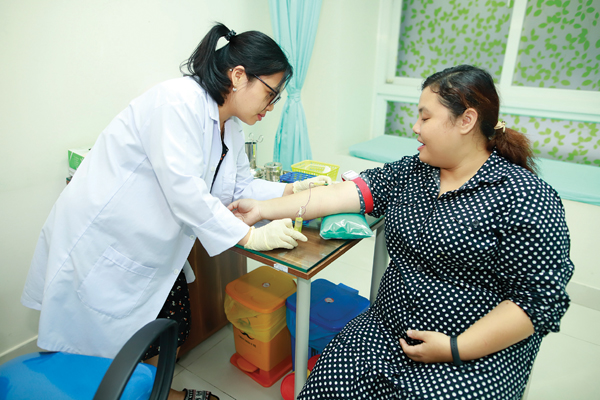 Một thai phụ đang được lấy mẫu máu để thực hiện NIPT tại Viện Di truyền Y học
Một thai phụ đang được lấy mẫu máu để thực hiện NIPT tại Viện Di truyền Y học
NIPT là xét nghiệm sàng lọc đang được sử dụng phổ biến tại Mỹ và các nước châu Âu cho nhiều nhóm thai phụ khác nhau. Dựa trên công nghệ giải trình tự gien thế hệ mới (Next-Generation Sequencing, NGS), chỉ cần thu 7 - 10ml máu mẹ, NIPT sẽ phân tích các ADN ngoại bào có nguồn gốc nhau thai trong đó. Đây là một giải pháp an toàn cho thai phụ và thai nhi mà có độ chính xác rất cao. Nhờ đó, nỗi lo cho người mẹ cùng thân nhân cũng được giải tỏa vì không phải đối diện với khả năng thực hiện thủ thuật chẩn đoán xâm lấn như trước đây.
GS.TS. Trương Đình Kiệt chia sẻ thêm “Bất kỳ một phương pháp nào cũng có một tỉ lệ âm tính, dương tính giả, NIPT cũng không loại trừ. Tuy nhiên, với những ưu việt vượt trội của NIPT, chúng ta vẫn cần chấp nhận điều tương đối để thực hiện điều gần như tuyệt đối”.
Bàn luận về vấn đề “có nên xây dựng NIPT là một tầm soát đầu tay hay không?”, TS.BS. Hoàng Thị Diễm Tuyết - Giám đốc BV. Hùng Vương khẳng định “Hoàn toàn có thể xây dựng NIPT thành một tầm soát đầu tay khi chi phí của phương pháp sàng lọc này giảm xuống dưới 80USD (khoảng 2 triệu đồng). Với chi phí hiện tại, nếu đưa vào tầm soát đầu tay sẽ khiến chi phí y tế cho tầm soát trước sinh quá nhiều.
Tuy nhiên, với những ưu điểm của mình, NIPT vẫn là một giải pháp cần thiết cho những thai phụ nằm trong nhóm nguy cơ trung bình đến nguy cơ cao (sau khi có kết quả xét nghiệm sinh hóa) để giảm bớt nguy cơ bỏ sót và nguy cơ bị chọc ối “oan”. Hơn nữa, đối với những thai phụ có thu nhập cao, NIPT vẫn nên được đưa vào nội dung tư vấn như là một sàng lọc đầu tay, cung cấp cho thai phụ thông tin để họ có thêm nhiều chọn lựa. Trong phác đồ để tầm soát trước sinh của BV. Hùng Vương đã cập nhật, NIPT như một xét nghiệm đầu tay nhưng dựa trên sự tư vấn để người bệnh chọn lựa chứ không sử dụng đại trà.”
 Các kỹ thuật viên phòng Lab, Viện di truyền Y học đang thực hiện quy trình đối chiếu thông tin và mã hóa mẫu máu NIPT
Các kỹ thuật viên phòng Lab, Viện di truyền Y học đang thực hiện quy trình đối chiếu thông tin và mã hóa mẫu máu NIPT
Tầm soát trước sinh giúp nâng cao chất lượng dân số
ThS.BS. Lê Quang Thanh - Giám đốc BV. Từ Dũ, chia sẻ: “Chương trình sàng lọc trước sinh (SLTS) và sơ sinh nằm trong đề án nâng cao chất lượng dân số của Tổng cục Dân số (Bộ Y tế) triển khai đã hơn 10 năm. Từ ngày đầu, chương trình gặp nhiều khó khăn bởi người dân hầu như chưa hiểu rõ về khái niệm SLTS. Lúc đó, chúng ta hầu như dựa vào nguồn ngân sách từ các chương trình sàng lọc trước sinh của nhà nước để sàng lọc miễn phí cho người dân, người dân mới tham gia.
May mắn sau hơn 10 năm, chương trình sàng lọc để phát hiện sớm các dị tật bẩm sinh đã trở thành thường quy trong tất cả các bệnh viện và người dân nhiệt liệt hưởng ứng. Hơn nữa, đối tượng sử dụng nguồn ngân sách rất ít, hầu như họ tự nguyện thực hiện dịch vụ, chi trả và đó cũng là yêu cầu của các cặp vợ chồng mang thai. Điều này là tín hiệu thực sự rất đáng mừng bởi độ phủ của các chương trình sàng lọc phát hiện sớm các dị tật khi mang thai ngày càng mở rộng và được hưởng ứng rất tốt.”
Theo BS. Quang Thanh, xét nghiệm sàng lọc di truyền không xâm lấn là một bước tiến đột phá của y học. Đó là chỉ cần lấy máu của người mẹ đã có thể phân tích được ADN, có thể phát hiện được những bất thường về ADN, về gien, về nhiễm sắc thể, phát hiện được những dị tật của em bé mà không cần đụng chạm đến thai nhi.
Rất may mắn nữa là qua một quá trình phát triển về mặt kỹ thuật cũng như các yếu tố khác, hiện nay NIPT đã rất gần, rất dễ tiếp cận và gần như là trong tầm với của người dân.
TS.BS. Diễm Tuyết cho biết thêm: “Trong những năm gần đây, ngành y tế Việt Nam nói chung và lĩnh vực sản phụ khoa nói riêng đã thực hiện rất nhiều xét nghiệm SLTS nhằm nâng cao chất lượng dân số Việt Nam. Bao gồm nhiều xét nghiệm trước sinh như siêu âm đo độ mờ da gáy, doulble test, tripble test…, mới nhất là NIPT”.
NIPT: Giảm 50 lần số ca bị chọc ối “oan” và 20 lần số ca bệnh bị bỏ sót
TS. Nguyễn Hoài Nghĩa, ĐH Y Dược TP.HCM cùng cộng sự đã nghiên cứu thực tế, phương pháp NIPT trong những năm qua. Theo đó, 11.040 thai phụ nằm trong nhóm nguy cơ cao sau khi đã thực hiện các xét nghiệm sinh hóa truyền thống (Combined test). Khi nằm trong nhóm này, họ sẽ được chỉ định chọc ối, thay vào đó, họ được thực hiện NIPT triSure. Giải pháp này đã cho kết quả chỉ có 229 ca (2,1%) trong đó, đến 10.762 ca là âm tính (97,5%). Theo đó, NIPT đã giúp giảm 50 lần số ca bị chọc ối “oan”.
Không chỉ vậy, NIPT còn có ưu điểm hơn ở tỉ lệ phát hiện âm tính giả. Trong khi cứ 100 ca bất thường, combined test bỏ sót 18 ca (âm tính giả), NIPT bỏ sót chưa đến 1 ca. Như vậy, NIPT giúp giảm 20 lần số ca bệnh bị bỏ sót (âm tính giả). TS Nghĩa khẳng định, trên lâm sàng, nếu NIPT trở thành giải pháp tầm soát đầu tay sẽ giảm đến 50 lần số ca chọc ối “oan” và giảm 20 lần số ca bệnh bị bỏ sót so với combined test.
 Các kỹ thuật viên phòng Lab, Viện di truyền Y học đang thực hiện các công đoạn ly trích ADN từ mẫu máu và chuẩn bị thư viện giải trình tự gien
Các kỹ thuật viên phòng Lab, Viện di truyền Y học đang thực hiện các công đoạn ly trích ADN từ mẫu máu và chuẩn bị thư viện giải trình tự gien
Tuy nhiên, TS. Nghĩa cũng phân tích về rào cản khiến NIPT khó có thể triển khai tầm soát đầu tay trong điều kiện hiện nay. Nguyên nhân chính yếu nhất nằm ở chi phí. Song trên thực tế có một tin vui là chi phí NIPT đang tiếp tục giảm.
Bên cạnh đó, TS. Giang Hoa, Viện Di truyền Y học, cho biết, NIPT được mở rộng ứng dụng cho một số bệnh đơn gien tầm soát bệnh đơn gen trong sàng lọc trước sinh. Bên cạnh những nguy cơ bất thường về số lượng nhiễm sắc thể (NST) như đã trình bày ở trên, đột biến gien (ĐBG) cũng gây ra những bất thường mang tính di truyền cho thai nhi với tỉ lệ gần tương đương.
Các nghiên cứu, thống kê khoa học cho thấy, có 1/100 trẻ bị bệnh đơn gien (bệnh lặn, bệnh trội, liên kết giới tính); 1/300 trẻ bị bệnh di truyền lặn. Có đến 80% trẻ bị bệnh đơn gien được sinh ra từ cha mẹ hoàn toàn bình thường. Do vậy, Hiệp hội Sản phụ khoa Hoa Kỳ (ACOG) đã khuyến cáo “thông tin về sàng lọc gien bệnh thể ẩn nên được cung cấp cho tất cả các thai phụ để lựa chọn”.
Trước đây, các xét nghiệm truyền thống thường chỉ khảo sát trên từng bệnh lý về gien. Chẳng hạn, nếu chỉ xét nghiệm Thalassemia sẽ bỏ sót 3 trong 4 người mang gien bệnh thể ẩn. Nếu cùng lúc thực hiện nhiều xét nghiệm không chỉ tác động xấu đến tâm lý thai phụ mà còn tốn rất nhiều công sức, chi phí.
Theo TS. Giang Hoa, với mẫu máu khoảng 7ml từ thai phụ, NIPT cùng lúc có thể khảo sát được 15 bệnh lý đơn gien phổ biến và nghiêm trọng nhất, như: Điếc bẩm sinh (tần suất người mang gien bệnh thể ẩn với tỉ lệ 1/5), thiếu máu tán huyết Alpha (1/20), thiếu máu tán huyết Beta (1/87), bệnh xơ nang (1/94), bệnh thận đa nang thể lặn (1/119), tăng insulin tính gia đình (1/119)...
Trường hợp cha cùng mẹ mang gien bệnh thể ẩn (không biểu hiện bệnh), khi sinh con khả năng sẽ có 25% trẻ biểu hiện thành bệnh, 25% trẻ không mang gien bệnh và 50% trẻ mang gien bệnh thể ẩn. Do đó, điều có ý nghĩa hơn là NIPT sẽ giúp các cặp vợ chồng tầm soát được các bệnh lý đơn gien nhằm can thiệp và điều trị sớm; đồng thời có kế hoạch quản lý thai kỳ đối với những bệnh nghiêm trọng, cũng như có kế hoạch cho những thai kỳ tiếp theo.
- Đo độ mờ da gáy của thai nhi trong thời điểm từ 11 - 13 tuần,
- Phối hợp với xét nghiệm double test để sàng lọc về di truyền là lệch bội, tam bội của nhiễm sắc thể 13, 18, 21.
Các xét nghiệm này đã được triển khai rộng khắp trên cả nước nhằm phát hiện các dị tật có liên quan đến di truyền. Nếu chẳng may thai kỳ có những bất thường về di truyền sẽ tiến hành chấm dứt thai kỳ sớm, giúp cho chất lượng dân số Việt Nam ngày càng tốt hơn, đồng thời giảm bớt những rủi ro về mặt y khoa, cũng như giảm căng thẳng cho thai phụ. Tuy nhiên, những xét nghiệm này về độ chính xác của nó mặc dầu tốt nhưng chưa thực sự tuyệt đối.
Ví dụ, trong 100 trường hợp thực hiện những xét nghiệm này, khoảng 3 - 5 trường hợp dương tính giả - được xếp vào nguy cơ cao, khi đó thai phụ phải chọc ối để làm xét nghiệm chẩn đoán. Chọc ối là một xét nghiệm can thiệp, nó có nguy cơ gây sảy thai, chảy máu hoặc nhiễm trùng, có thể liên quan đến tính mạng của mẹ và tính mạng của thai.