Khi bệnh nhân bị suy thận giai đoạn cuối, chức năng của cả hai thận đã bị mất hoàn toàn hoặc gần hoàn toàn. Để cứu sống bệnh nhân và duy trì cuộc sống lâu dài, cần phải điều trị thay thế thận bằng lọc máu hoặc ghép thận. Lọc máu là biện pháp máu được lọc qua một màng bán thấm. Nếu màng lọc là màng bụng thì được gọi là lọc màng bụng. Nếu màng lọc là màng nhân tạo và máu được dẫn ra ngoài cơ thể bằng vòng tuần hoàn ngoài cơ thể để lọc, được gọi là lọc máu ngoài cơ thể (thận nhân tạo)
Lọc máu là gì?
Lọc máu là biện pháp loại khỏi máu các phần tử có trọng lượng phân tử nhỏ, là các chất cặn của quá trình chuyển hóa hoặc các chất độc nội sinh hoặc ngoại sinh và đào thải nước, nhằm khôi phục lại cân bằng nội môi của cơ thể do suy thận gây ra. Lọc máu chỉ thay thế được cho chức năng bài tiết của thận, mà không thay thế được chức năng nội tiết của thận. Vì vậy, vẫn phải phối hợp lọc máu với điều chỉnh các rối loạn do suy giảm chức năng nội tiết của thận gây ra, như thiếu máu, tăng huyết áp, thiếu calcitriol. Các phương pháp lọc máu bao gồm: lọc màng bụng, lọc máu ngoài cơ thể, lọc máu liên tục…
Lọc màng bụng
Lọc màng bụng là phương pháp lọc máu sử dụng màng bụng làm màng lọc, khoang màng bụng là
khoang dịch lọc, khoang máu là máu chảy trong lòng mạch máu của màng bụng. Trao đổi các chất giữa máu và dịch lọc được thực hiện qua màng bụng theo nguyên lý khuyếch tán riêng phần và thẩm thấu. Khuyếch tán riêng phần là hiện tượng các chất hòa tan di chuyển từ nơi có nồng độ cao sang nơi có nồng độ thấp qua màng bán thấm. Các chất như ure, creatinin, kali và các phân tử có trọng lượng phân tử thấp, có nồng độ cao trong máu sẽ khuyếch tán từ khoang máu sang khoang dịch lọc do chênh lệch nồng độ riêng phần.
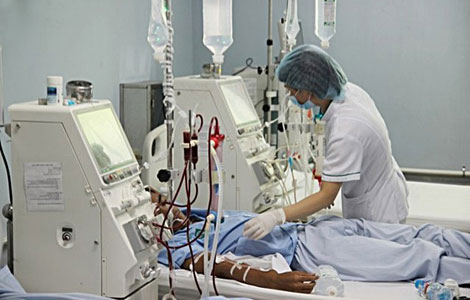 Lọc máu là một phương pháp điều trị cho bệnh nhân suy thận nặng.
Lọc máu là một phương pháp điều trị cho bệnh nhân suy thận nặng.
Thẩm thấu là hiện tượng nước di chuyển từ nơi có áp suất thẩm thấu thấp sang nơi có áp suất thẩm thấu cao qua màng bán thấm. Nước từ trong máu di chuyển qua màng bụng ra khoang dịch lọc do chênh lệch áp lực thẩm thấu giữa máu và dịch lọc, sau đó dịch lọc được tháo ra ngoài.
Lọc màng bụng cấp
Người ta đặt một ống thông tạm thời qua thành bụng vào khoang màng bụng tới sát túi cùng Douglas. Kỹ thuật được thực hiện tại giường bệnh mà không cần đưa bệnh nhân lên buồng mổ. Mỗi lần đưa vào khoang màng bụng 2 lít dịch lọc, sau 2 giờ tháo dịch ra và thay vào 2 lít dịch mới. Cứ tiếp tục như vậy cho đến khi đạt được mục tiêu hạ kali máu, hạ ure và creatinin máu, và chức năng thận hồi phục.
Lọc màng bụng mạn tính (còn gọi là lọc màng bụng liên tục ngoại trú)
Người ta đặt một ống thông cố định, được luồn qua một đường hầm dưới da thành bụng vào khoang màng bụng tới sát túi cùng Douglas. Ống thông thường dùng là ống thông Tenckhoff có hai nút chặn (cuff) để giúp cố định ống thông trên thành bụng. Đặt ống thông được tiến hành trong phòng mổ, và cố định trong suốt thời gian dài lọc màng bụng. Thay dịch lọc được bệnh nhân tự thực hiện tại nhà, đưa vào khoang màng bụng mỗi lần 2 lít dịch lọc qua ống thông, cứ 4 giờ thay dịch một lần. Trong thời gian tiến hành lọc màng bụng, bệnh nhân vẫn có thể đi lại và sinh hoạt gần như bình thường tại nhà, nên phương pháp này được gọi là lọc màng bụng liên tục ngoại trú (CAPD).
Hiện nay người ta dùng một thiết bị có chu kỳ tự động thay dịch, gọi là lọc màng bụng liên tục chu kỳ có trợ giúp (CCPD). Sử dụng thiết bị này thuận lợi cho bệnh nhân rất nhiều, nhất là ban đêm không phải thức dậy để thay dịch và làm giảm được nguy cơ nhiễm khuẩn phúc mạc do quá trình thay dịch của bệnh nhân.
Những bệnh nhân mà màng bụng có tính thấm cao, làm tăng glucose máu khi lọc màng bụng mạn tính, người ta dùng phương pháp lọc màng bụng ngắt quãng về đêm (NIPD). NIPD chỉ khác CCPD ở chỗ, ban ngày không cho dịch lọc vào khoang màng bụng, ban đêm dịch lọc được đưa vào khoang màng bụng, nhưng số lần thay dịch tăng lên. Trong CCPD, số lần thay dịch một đêm là 4-5 lần, trong NIPD số lần thay dịch một đêm tăng lên 8-10 lần.
Trường hợp nào được lọc máu màng bụng?
Lọc màng bụng cấp thường được lựa chọn khi không có thận nhân tạo, hoặc bệnh nhân có chống chỉ định thận nhân tạo do bệnh lý tim mạch nặng, có rối loạn huyết động, hoặc rối loạn đông máu không cho phép dùng heparin. Lọc màng bụng cấp được chỉ định khi suy thận cấp hoặc đợt tiến triển nặng của suy thận mạn mà có các yếu tố sau: Kali máu >= 6,5 mmol/l; Ure máu >=30 mmol/l; pH máu >=7,2; quá tải thể tích đe dọa phù phổi cấp; nhiễm độc cấp một số chất như bacbiturat, kim loại nặng, để loại bỏ các chất độc này ra khỏi máu của bệnh nhân.
Lọc màng bụng liên tục ngoại trú được chỉ định cho những bệnh nhân suy thận mạn có mức lọc cầu thận <15 ml/ph, và có những lý do không cho phép lọc máu bằng thận nhân tạo như có bệnh lý tim mạch nặng, rối loạn huyết động, rối loạn đông máu không cho phép sử dụng heparin, không tạo được lỗ thông động-tĩnh mạch cho lọc máu bằng thận nhân tạo chu kỳ, bệnh nhân xa các trung tâm lọc máu không có điều kiện lọc máu ngoài cơ thể.
Lọc màng bụng cần được chống chỉ định trong các trường hợp đang có nhiễm khuẩn phúc mạc, dính phúc mạc do mổ cũ hoặc chấn thương cũ, xơ hóa phúc mạc, bệnh nhân đã cắt đoạn ruột, có thoát vị cơ hoành hoặc thoát vị thành bụng hoặc thoát vị bẹn, có các khối u trong ổ bụng, không có khả năng tuân thủ các yêu cầu kỹ thuật, bệnh nhân có bệnh phổi phế quản tắc nghẽn mạn tính nặng (COPD).
Khi lọc màng bụng có thể gặp một số biến chứng như viêm phúc mạc, nhiễm khuẩn chỗ ra của ống thông, tắc ống thông, tăng glucose máu, giảm protein máu nặng.
Thận nhân tạo
Ngày nay nhờ có phương pháp lọc máu bằng thận nhân tạo mà bệnh nhân tử vong do suy thận cấp từ 70-80% trước khi có thận nhân tạo, giảm xuống còn trên dưới 10%, và các bệnh nhân suy thận mạn được kéo dài đời sống thêm tới 20 năm hoặc hơn, chất lượng cuộc sống của họ ngày càng tốt hơn.
Thận nhân tạo là phương pháp lọc máu ngoài cơ thể, bằng cách tạo một vòng tuần hoàn ngoài cơ thể, dẫn máu ra bộ lọc để lọc các sản phẩm cặn chuyển hóa và nước dư thừa, rồi máu được dẫn trở lại cơ thể.
Bệnh nhân nào được sử dụng biện pháp thận nhân tạo?
Chỉ định thận nhân tạo cấp trong các trường hợp suy thận cấp hoặc đợt suy sụp cấp tính chức năng thận của suy thận mạn có các yếu tố sau: Kali máu >6,5 mmol/l; Ure máu >30 mmol/l; pH máu <7,2; quá tải thể tích đe dọa phù phổi cấp.
Lọc máu bằng thận nhân tạo cấp cũng được chỉ định trong nhiễm độc cấp một số chất như bacbiturat, kim loại nặng, để loại chất độc ra khỏi máu bệnh nhân.
Thận nhân tạo chu kỳ được chỉ định khi suy thận giai đoạn cuối, mức lọc cầu thận <15 ml/ph.
Tuy nhiên, thận nhân tạo được chống chỉ định trong một số trường hợp sau: Bệnh nhân có bệnh tim mạch nặng có thể bị rối loạn huyết động khi tiến hành thận nhân tạo; bệnh nhân đang trong tình trạng trụy tim mạch, sốc; nhồi máu cơ tim cấp, rối loạn nhịp tim nặng; bệnh nhân có rối loạn đông máu không cho phép sử dụng heparin và các bệnh nhân bị ung thư giai đoạn cuối. Các bệnh nhân không làm được cầu nối động-tĩnh mạch.
Biến chứng nào có thể xảy ra?
Các biến chứng thường gặp trong khi lọc máu bằng thận nhân tạo bao gồm:
Hạ huyết áp: hạ huyết áp trong kỳ lọc máu có thể do thay đổi tốc độ lọc thất thường, tốc độ bơm máu cao, siêu lọc quá mức do đặt mục tiêu đạt “trọng lượng khô” thấp, bệnh nhân bị giảm khả năng co mạch do dùng thuốc hạ huyết áp, có bệnh lý tim mạch hoặc dùng thuốc gây giảm sức bóp cơ tim như thuốc chẹn beta giao cảm, bệnh cơ tim thiếu máu, suy tim, tràn dịch màng ngoài tim, nhồi máu cơ tim cấp, rối loạn nhịp tim, sử dụng dịch lọc acetat, nhiệt độ dịch lọc cao.
Buồn nôn và nôn: thường liên quan đến tụt huyết áp, là triệu chứng sớm của hội chứng mất cân bằng thẩm thấu.
Chuột rút: Thường liên quan đến tụt huyết áp, rút nước quá mức, dịch lọc có nồng độ natri thấp.
Đau đầu: Thường liên quan với tụt huyết áp, hoặc là triệu chứng sớm của hội chứng mất cân bằng thẩm thấu.
Đau ngực: Gặp khi có hội chứng sử dụng bộ lọc lần đầu, hoặc thiếu máu cơ tim.
Đau lưng: Gặp trong hội chứng sử dụng bộ lọc lần đầu.
Sốt và ớn lạnh: Do có chí nhiệt tố hoặc độc tố vi khuẩn xâm nhập vào máu do sử dụng nước pha dịch lọc không đạt tiêu chuẩn.
Ngứa: Thường do dị ứng với một số chất có trong dịch lọc.
Các biến chứng ít gặp nhưng nặng: Hội chứng mất cân bằng thẩm thấu: là biến chứng hệ thần kinh xảy ra trong hoặc ngay sau lọc máu, thường xảy ra trong 3-4 kỳ lọc đầu. Do nồng độ ure máu quá cao, rút ure nhanh làm ure trong tế bào chưa kịp khuyếch tán ra ngoại bào, gây ra chênh lệch áp lực thẩm thấu giữa nội bào và ngoại bào, áp lực thẩm thấu nội bào cao làm nước vào tế bào gây ra phù tế bào, đặc biệt tế bào não. Biểu hiện lâm sàng là đau đầu, buồn nôn và nôn, ý thức u ám, có thể co giật, hôn mê. Để đề phòng hội chứng mất cân bằng do thẩm thấu cần hạ nồng độ ure máu từ từ, rút ngắn thời gian lọc trong một vài kỳ lọc đầu khi nồng độ ure máu quá cao.
Hội chứng sa sút trí tuệ do lọc máu: Hội chứng này không xảy ra trong kỳ lọc mà tiến triển dần ở các bệnh nhân lọc máu kéo dài do tích lũy nhôm ở hệ thần kinh trung ương.
Hội chứng sử dụng bộ lọc lần đầu: Bao gồm týp A và týp B. Týp A là týp dị ứng, có thể dị ứng với các chất bảo quản và khử trùng bộ lọc như ethylenoxid, màng lọc AN69 gây hoạt hóa hệ bradykinin, dung dịch lọc bị nhiễm vi khuẩn hoặc độc tố vi khuẩn, đôi khi dị ứng với heparin. Týp B là týp phản ứng không đặc hiệu với màng lọc, thường gặp hơn týp A nhưng ít nặng hơn týp A. Biểu hiện tức ngực, đau lưng. Nguyên nhân chưa rõ nhưng có thể do hoạt hóa bổ thể.
Hội chứng không dung nạp dịch lọc acetat.
Hội chứng ép tim do tràn dịch hoặc tràn máu khoang màng ngoài tim.
Chảy máu cấp hoặc rối loạn đông máu: Có thể gặp chảy máu não, chảy máu đường tiêu hóa, do sử dụng heparin trong quá trình lọc máu.
Ngoài ra có thể gặp các biến chứng co giật, tan máu cấp, tắc mạch do khí.
Đường vào mạch máu có thể gặp nhiễm khuẩn lỗ thông động-tĩnh mạch, huyết khối lỗ thông động tĩnh mạch.
Những bệnh nhân lọc máu kéo dài có thể gặp nhiễm chất dạng tinh bột do lắng đọng beta2-microglobulin.


