Dấu hiệu nhận biết
Bệnh thận là tổn thương thứ phát của bệnh đái tháo đường, do vậy triệu chứng của bệnh thận thường xuất hiện sau khi được chẩn đoán đái tháo đường 3-5 năm với đái tháo đường týp 1. Với đái tháo đường týp 2 vì khó xác định thời gian khởi phát, nên người ta chưa biết rõ bệnh thận sẽ xuất hiện sau khi bị bệnh đái tháo đường bao lâu.
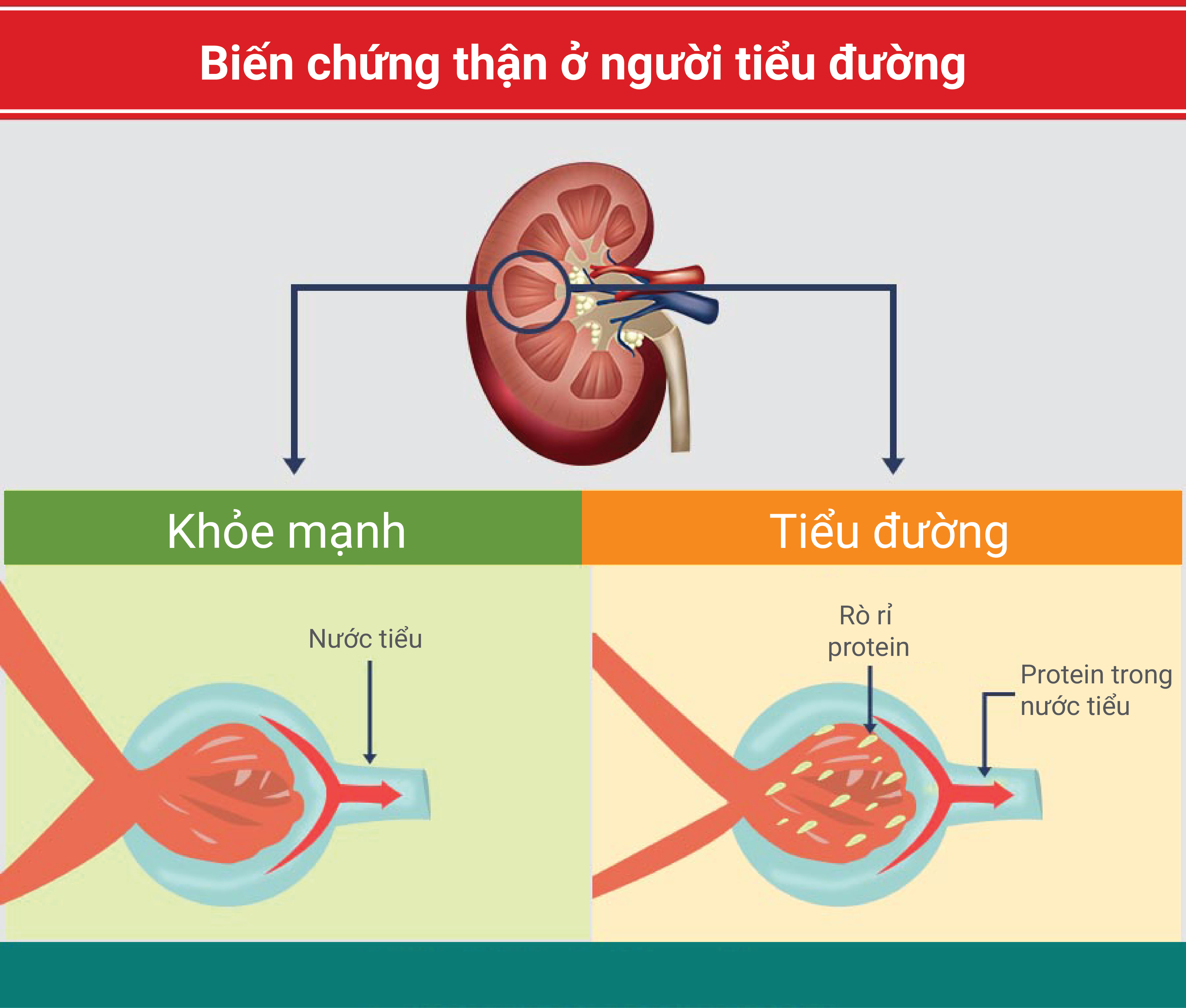
Bệnh thận do đái tháo đường gồm hai giai đoạn. Giai đoạn sớm đã có tổn thương thận nhưng lâm sàng im lặng, chỉ phát hiện được khi xét nghiệm nước tiểu. Giai đoạn muộn hay giai đoạn bệnh thận lâm sàng, khi protein niệu có thường xuyên và xuất hiện các triệu chứng của hội chứng cầu thận.
Giai đoạn sớm: Bệnh nhân chỉ có các triệu chứng của bệnh đái tháo đường, không có biểu hiện lâm sàng của bệnh thận. Xét nghiệm nước tiểu có microalbumin niệu. Microalbumin niệu (lượng protein niệu từ 30 đến dưới 300mg/24 giờ) là dấu chứng sớm báo hiệu đã có tổn thương thận. Microalbumin niệu trong thời kỳ đầu xuất hiện không thường xuyên, chỉ xuất hiện khi kiểm soát glucose máu kém. Microalbumin niệu thường bài xuất ban ngày nhiều hơn ban đêm, nên cần xét nghiệm mẫu nước tiểu 24 giờ. Về sau, microalbumin niệu xuất hiện thường xuyên và nồng độ tăng lên. Mức độ microalbumin niệu có liên quan với thời gian bị đái tháo đường và mức độ kiểm soát đường máu. Mức lọc cầu thận trong giai đoạn này tăng, nhưng không phải mọi bệnh nhân đều có tăng mức lọc cầu thận. Tăng mức lọc cầu thận có liên quan với microalbumin niệu và huyết áp tâm trương. Điều trị bằng thuốc ức chế men chuyển để làm giảm áp lực trong mao mạch cầu thận, có tác dụng làm giảm hoặc không còn microalbumin niệu một thời gian dài. Vì vậy, thuốc ức chế men chuyển sử dụng trong giai đoạn này được coi là có tác dụng bảo vệ thận.
 Kiểm soát tốt huyết áp làm giảm biến chứng thận.
Kiểm soát tốt huyết áp làm giảm biến chứng thận.
Giai đoạn muộn: Thường khởi phát bằng triệu chứng phù, cũng có thể khởi phát bằng hội chứng viêm cầu thận cấp, hiếm hơn có thể là suy thận cấp. Một số bệnh nhân khởi phát bằng hội chứng thận hư. Diễn biến thông thường của giai đoạn này là hội chứng viêm cầu thận mạn với phù từng đợt, protein niệu dương tính, có thể có hồng cầu niệu, tăng huyết áp. Các triệu chứng nặng lên khi kiểm soát glucose máu kém. Dần dần xuất hiện các triệu chứng của hội chứng suy thận mạn, xét nghiệm nồng độ ure, creatinin trong máu tăng, mức lọc cầu thận giảm, rồi suy thận giai đoạn cuối.
Các tổn thương khác
Hoại tử nhú thận
Hoại tử nhú thận ở bệnh nhân đái tháo đường gặp với tỉ lệ 4,4% qua tử thiết. Một nghiên cứu chụp bể thận tĩnh mạch (UIV) cho bệnh nhân đái tháo đường có nồng độ creatinin máu còn trong giới hạn bình thường, thấy hoại tử nhú thận chiếm 24% số bệnh nhân. Hồng cầu niệu vi thể và/hoặc mủ niệu không có nhiễm khuẩn, là triệu chứng của hoại tử nhú thận được báo cáo gặp với tỉ lệ cao hơn ở nghiên cứu trên. Protein niệu ở bệnh nhân hoại tử nhú thận dường như không tăng hơn, thường vẫn dưới 2g/24 giờ. Hoại tử nhú thận cấp ở bệnh nhân đái tháo đường có thể xảy ra do kiểm soát glucose máu kém. Nhú thận hoại tử có thể bong ra và trôi theo dòng nước tiểu, có thể thấy được mẩu nhú thận trong nước tiểu hoặc chụp UIV thấy hình ảnh của hoại tử nhú thận (dấu hiệu sâu ăn, hoặc dấu hiệu hình chuông lồi về phía nhu mô thận, hoặc có vệt thuốc cản quang xen vào giữa nhú thận và nhu mô thận). Có thể nhú thận bong ra trôi theo dòng nước tiểu gây tắc nghẽn đường tiết niệu, trường hợp này có thể xuất hiện cơn đau quặn thận hoặc suy thận cấp.
Bệnh bàng quang thần kinh
Bệnh bàng quang thần kinh được xác định có tỉ lệ 1-26% số bệnh nhân. Một số nghiên cứu gần đây cho tỉ lệ tới 40%, có lẽ do gần đây việc kiểm soát glucose máu, điều trị và chăm sóc người bệnh đái tháo đường tốt hơn, thời gian sống của các bệnh nhân đái tháo đường kéo dài, do vậy tỉ lệ bệnh bàng quang thần kinh tăng lên cùng với các biến chứng khác của bệnh nhân đái tháo đường. Biểu hiện lâm sàng rõ nhất là bệnh nhân không tự chủ tiểu tiện.
Nhiễm khuẩn đường tiết niệu
Tỉ lệ nhiễm khuẩn đường tiểu cao tới 90% số bệnh nhân, chủ yếu do vi khuẩn E. Coli. Nhiễm khuẩn cả hai bên thận chiếm 10% số bệnh nhân.
Suy thận cấp
Bệnh nhân đái tháo đường có thể gặp suy thận cấp khi sử dụng thuốc cản quang đường tĩnh mạch. Tỉ lệ này gặp khoảng 50% số bệnh nhân có nồng độ creatinin máu trên 200 mmol/l. Suy thận cấp cũng có thể xảy ra do viêm bể thận-thận cấp lan tỏa nặng ở cả hai thận, hoặc hoại tử nhú thận bong ra gây tắc nghẽn đường tiết niệu và khi sử dụng thuốc kháng viêm không steroid, nhất là khi bệnh nhân đang có tình trạng mất nước.
Điều trị như thế nào?
Trong giai đoạn sớm của bệnh thận do đái tháo đường, cần dùng thuốc ức chế men chuyển để bảo vệ thận. Nếu bệnh nhân không có tăng huyết áp thì dùng liều thấp, nếu có tăng huyết áp thì dùng liều có tác dụng kiểm soát huyết áp. Giai đoạn muộn, các triệu chứng lâm sàng của bệnh thận đã bộc lộ, điều trị bệnh thận giống như điều trị các bệnh cầu thận khác. Khi suy thận giai đoạn cuối cần được điều trị thay thế thận. Lọc màng bụng ở bệnh nhân đái tháo đường thường khó kéo dài vì chức năng màng bụng kém, nhưng có ưu điểm có thể cho insulin vào dịch lọc thay cho phải tiêm insulin, nên được nhiều bệnh nhân lựa chọn. Lọc máu ngoài cơ thể bằng thận nhân tạo chu kỳ, đôi khi không thực hiện được do không tạo được cầu nối động-tĩnh mạch, vì tổn thương mạch máu do bệnh đái tháo đường. Suy thận giai đoạn cuối do bệnh đái tháo đường là một chỉ định tốt cho ghép thận.
Dự phòng biến chứng thận
Kiểm soát tốt glucose máu
Đây là yếu tố quan trọng nhất để dự phòng và làm chậm biến chứng tổn thương thận ở bệnh nhân đái tháo đường. Thường xuyên duy trì glucose máu dưới 7mmol/l, nồng độ HbA1C dưới 7%, không để xuất hiện các đỉnh tăng vọt glucose máu, có thể làm chậm được biến chứng thận và ngăn chặn được tổn thương thận tiến triển.
Kiểm soát glucose máu bao gồm: Thay đổi lối sống, thực hiện chế độ ăn cho người đái tháo đường chặt chẽ, bỏ hút thuốc lá, giảm cân nặng và duy trì chỉ số BMI trong giới hạn bình thường, có chế độ tập luyện và sinh hoạt thích hợp. Thay đổi lối sống không chỉ giúp ổn định glucose máu mà còn làm giảm được biến chứng thận và giảm được 25% nguy cơ các biến chứng khác. Sử dụng thuốc hạ đường huyết đường uống hoặc insulin thích hợp để duy trì glucose máu ổn định.
Kiểm soát huyết áp và kiểm soát mỡ máu
Kiểm soát tốt huyết áp và mỡ máu cũng giúp làm chậm biến chứng thận và làm chậm tiến triển của tổn thương thận. Nếu có tăng huyết áp, cần lựa chọn thuốc hạ huyết áp thích hợp, vừa có tác dụng bảo vệ thận vừa không ảnh hưởng đến việc kiểm soát glucose máu.
Theo dõi và điều trị bệnh thận do đái tháo đường
Người bệnh đái tháo đường cần được định kỳ xét nghiệm microalbumin niệu. Khi microalbumin niệu âm tính thì 6 tháng xét nghiệm một lần, khi microalbumin niệu dương tính thì 3 tháng xét nghiệm một lần. Microalbumin niệu phản ánh tổn thương vi mạch không chỉ ở thận, mà còn ở các cơ quan khác của cơ thể như tim, não. Vì vậy, microalbumin niệu không chỉ là biểu hiện sớm của tổn thương thận, mà còn là chỉ điểm nguy cơ cao các biến chứng tim mạch và tỉ lệ tử vong ở bệnh nhân đái tháo đường.
Các nghiên cứu gần đây cho thấy, những bệnh nhân có microalbumin niệu thì nguy cơ tử vong do bệnh mạch vành, nhồi máu cơ tim, cao gấp hai lần so với những bệnh nhân chưa có microalbumin niệu. Vì vậy, người bệnh cần được theo dõi cẩn thận microalbumin niệu và sử dụng các biện pháp dự phòng sớm.