1. Bệnh loét Buruli
Theo trang Listverse của Mỹ, bệnh loét Buruli(Bairnsdale ulcer) được người Australia ví như kẻ khủng bố. Nó bắt đầu từ muỗi cắn, sau đó lan sang các vết thương hở miệng, gây nhiễm trùng và diễn ra quá trình ăn thịt, mỡ, gân, dây thần kinh, thậm chí cả xương. Bệnh loét Buruli từng được biết đến trong nhiều thập kỷ, nhưng trong vòng 3 năm trở lại đây, tại Australia đã tăng gấp đôi. Riêng năm 2016, tại bang Victoria đã có tới 45 trường hợp mắc bệnh. Ngoài Australia, bệnh còn rất phổ biến ở vùng Cận Sahara châu Phi, Tây Thái Bình Dương và châu Mỹ, hiện đã có hơn 32 nước báo cáo có người mắc bệnh. Lần đầu tiên được ghi nhận ở Bairnsdale, Victoria, trong những năm 30 ở thế kỷ trước, nhưng gần đây lại thấy xuất hiện nhiều ở Mornington và bán đảo Bellarine. Nguyên thủy, có xuất xứ từ vùng nhiệt đới ven biển ở Melbourne.
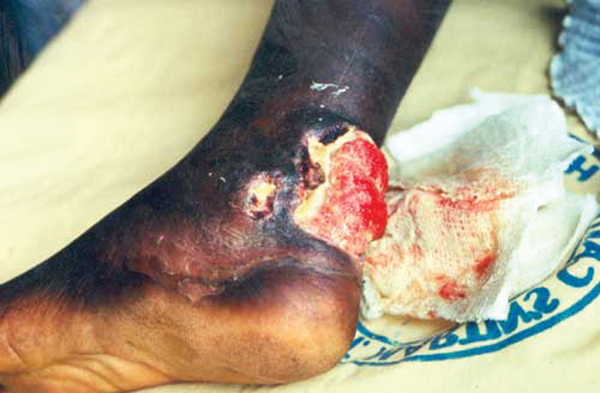 Bệnh nhân loét Buruli
Bệnh nhân loét Buruli
Bệnh loét Buruli còn được gọi là loét Bairnsdale, loét Searls, hay loét Daintree, bệnh truyền nhiễm do vi khuẩn Mycobacterium ulcerans gây ra. Biểu hiện đặc trưng giai đoạn đầu là có u nhỏ hoặc một vùng bị sưng, sau đó chuyển thành loét, lan rộng trên bề mặt da và sưng tấy xung quanh. Cơ chế gây bệnh của khuẩn M.ulcerans là phóng độc có tên là mycolactone, làm giảm chức năng hệ miễn dịch và gây diệt mô.
Các chuyên gia dịch tễ học Australia cho rằng nó lây lan sang người qua muỗi, từ thú có túi. Nguyên nhân chưa chính xác chưa rõ, song thú có túi được xem là thủ phạm nặng ký. Thời gian ủ bệnh chậm, thường khoảng bốn tháng sau khi bị muỗi cắn. Khuỷu tay, lưng, bắp chân, mắt cá chân và là những khu vực phổ biến dễ bị mắc bệnh nhất. Nếu được điều trị sớm, dùng kháng sinh trong 8 tuần sẽ có hiệu quả trong 80% trường hợp. Thuốc thường dùng để điều trị gồm rifampicin và streptomycin. Đôi khi Clarithromycin hoặc moxifloxacin được dùng thay thế streptomycin. Các phương pháp điều trị khác như cắt bỏ loét, nhưng khi lành bệnh thường để lại vết sẹo.
2. Căn bệnh ăn thịt người mang tên Aleppo Evil
Aleppo Evil là bệnh do ký sinh trùng đơn bào Leishmania gây ra, lây qua vết cắn của một số loài muỗi cát. Căn bệnh này đã được tìm thấy ở Syria trong nhiều thế kỷ, bệnh có thể gây tử vong nếu không được điều trị hoặc khi phá hủy các màng nhầy. Bệnh thể hiện tại 3 vị trí chính là da, niêm mạc, hay nội tạng. Thể ở da có biểu hiện loét da, trong khi thể niêm mạc có biểu hiện loét ở da, miệng và mũi, và thể nội tạng khởi phát với loét da và sau đó kèm sốt và giảm hồng cầu, gan và lách phình to.
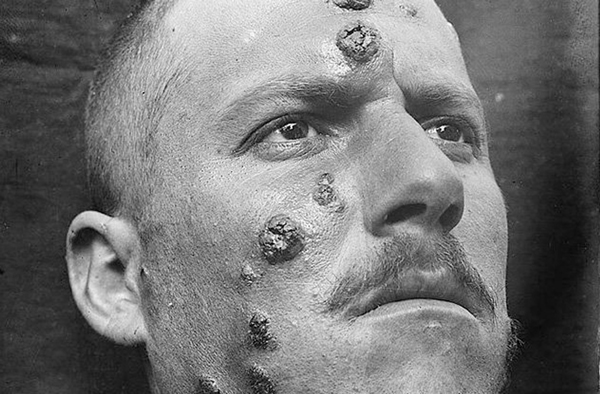 Chiến binh IS bị bệnh Aleppo Evil
Chiến binh IS bị bệnh Aleppo Evil
Theo Tổ chức Y tế Thế giới (WHO) nguyên nhân gây bệnh là do hơn 20 loài Leishmania gây ra. Các yếu tố nguy cơ như nghèo đói, suy dinh dưỡng, nạn phá rừng, đô thị hóa và do xung đột chiến tranh... Bệnh có thể chẩn đoán dựa vào phát hiện ký sinh trùng dưới kính hiển vi. Theo thống kê, có khoảng 12 triệu người hiện đang mắc bệnh tại 98 nước, mỗi năm có khoảng 2 triệu ca bệnh mới và từ 20 - 50 ca tử vong. Đặc biệt là ở châu Á, châu Phi, Nam và Trung Mỹ, và Nam Âu là nơi phát bệnh nhiều nhất. Trong thời gian gần đây bệnh bùng phát mạnh tại Syria, trong các trại tị nạn ở Lebanon, Thổ Nhĩ Kỳ, Lebanon và Jordan. Theo tổ chức Red Crescent Kurd, căn bệnh này đã lan truyền rất mạnh tại vùng do Tổ chức Hồi giáo tự xưng (IS) chiếm đóng do vứt xác chết trên đường phố, và lây bệnh qua côn trùng, nhất là muỗi cát.
Tờ Express của Anh đưa tin, một số binh lính IS mắc phải bệnh viêm da do virút Leishmania, làm lở loét rỉ máu khắp người, sốt cao, giảm đột ngột lượng hồng cầu và nội tạng bị trương phình. Hiện tại WHO cảnh báo những người dân sống xung quanh các căn cứ của IS là nơi có nguy cơ mắc bệnh cao, thêm đó, các bác sĩ địa phương hầu như không có kinh nghiệm để đối phó với loại virút này khiến Leishmania có thêm nguy cơ trở thành đại dịch. Trường hợp đầu tiên được phát hiện vào tháng 9 năm 2013. Đến năm 2014, đã có 500 người bị bệnh, nhưng theo con số của Viện Vắc xin Sabine, Mỹ, số người mắc bệnh Leishmania tại Syria có thể đã vượt trên con số 100.000 người.
Bệnh do Leishmania có thể ngăn ngừa bằng cách phòng bệnh như ngủ trong màn, phun thuốc diệt côn trùng, muỗi cát và điều trị sớm để ngừa lây lan. Một số thuốc được sử dụng điều trị thể nội tạng có liposomal amphotericin B, một dạng kết hợp pentavalent antimonial và paromomycin, và miltefosine. Đối với thể ngoài da, dùng paromomycin, fluconazole, hoặc pentamidine sẽ mang lại hiệu quả.
3.Vi khuẩn ăn thịt người Vibrio vulnificus
Ngày 11/9/2016, trong khi vệ sinh bể đựng cua bắt được trong vịnh Chesapeake, ông Michael Funk người Mỹ chẳng may bị nhiễm loại vi khuẩn có tên Vibrio vulnificus và bốn ngày sau nạn nhân đã qua đời do bị khuẩn nói trên ăn thịt. Michael Funk bị nhiễm Vibrio vulnificus ở chân, gây đau dữ dội phải nhập viện. Bác sĩ loại bỏ mô chết, nhưng căn bệnh nhanh chóng thâm nhập vào máu làm cho bác sĩ phải bó tay. Một trường hợp khác may mắn sống sót, đó là ông Charles Ballard, 60 tuổi ở Virginia suýt bị mất mạng vì Vibrio vulnificus sau khi bị nhiễm phải trong chuyến câu cá ở vùng biển Virginia hồi tháng 6/2016, suýt phải cắt bỏ đôi chân.

Theo Trung tâm Kiểm soát và Phòng chống dịch bệnh Mỹ (CDC), Vibrio vulnificus có thể thâm nhập vào cơ thể thông qua vết thương mở hoặc do bệnh nhân uống nước biển chứa vi khuẩn. Triệu chứng thường thấy như là nôn ói, sốt, tiêu chảy và hạ huyết áp. Những người có hệ miễn dịch yếu như: bệnh nhân ung thư, rối loạn thận, bệnh gan mạn tính, hoặc nhiễm HIV dễ bị nhiễm vi khuẩn này. Vibrio vulnificus mang độc tố có khả năng phá hủy tế bào ở mô. Bệnh có thể chữa khỏi bằng kháng sinh nhưng phải can thiệp sớm, nếu cần có thể phải phẫu thuật cắt bỏ phần thương tổn do vi khuẩn xâm nhập. Vibrio vulnificus gây ra khoảng 80.000 ca bệnh và 100 người tử vong tại Mỹ mỗi năm. Chính quyền nên khuyến cáo người dân tắm nước sạch sau khi tắm biển, không nên ăn hải sản sống hoặc nấu chưa chín. Vi khuẩn cũng có thể nhập cơ thể qua vết thương hở khi tiếp xúc với nước lợ hoặc mặn, tấn công những người có hệ miễn dịch yếu. Theo CDC, đến nay chưa có bằng chứng về khuẩn Vibrio vulnificus lây lan từ người sang người.
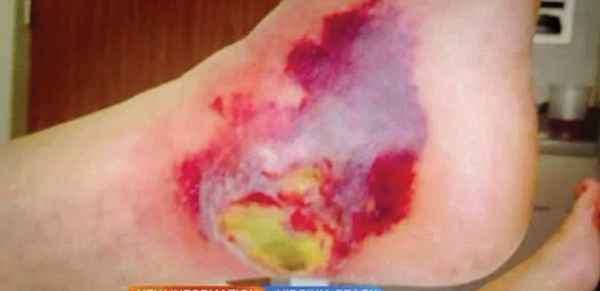 Bệnh nhân Charles Ballard và đôi chân bị khuẩn Vibrio vulnificus ăn thịt
Bệnh nhân Charles Ballard và đôi chân bị khuẩn Vibrio vulnificus ăn thịt

