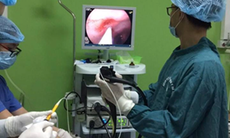
Tại Hội nghị kiểm soát nhiễm khuẩn nội soi tiêu hóa, TS.BS Vũ Trường Khanh - Trưởng khoa Tiêu hóa, Bệnh viện Bạch Mai cho biết, bệnh tiêu hóa chiếm tỷ lệ cao trên thế giới và nội soi là phương pháp duy nhất để thực hiện tầm soát ung thư đường tiêu hóa.
Tại khoa Tiêu hóa, BV Bạch Mai hiện có ba khu nội soi và một khu điều trị nội trú. Phòng nội soi duy trì 6-8 bác sĩ và 25 điều dưỡng. Năm 2018, khoa thực hiện 12.836 ca nội soi đại tràng và 52.299 ca nội soi dạ dày với trung bình thực hiện 400 ca nội soi/ngày.
“Với gần 400 ca nội soi/ngày, cho nên vai trò kiểm soát lây nhiễm khuẩn từ người này sang người khác trong nội soi là hết sức quan trọng vì khi số lượng bệnh nhân đông như vậy thì việc chúng ta khử khuẩn, tiệt khuẩn, từ máy nội soi đến dụng cụ nội soi rất quan trọng. Cũng có thể do máy móc không đủ vì số lượng bệnh nhân quá đông, khi đó việc kiểm soát nhiễm khuẩn trở thành rất khó khăn, chính vì vậy chúng ta phải có chuyên đề để thực hiện kiểm soát nhiễm khuẩn một cách tốt nhất ”- TS. Khanh nói.
Theo TS. Khanh, việc kiểm soát nhiễm khuẩn không tốt gây ra nguy cơ nhiễm khuẩn từ người này sang người khác. Với nội soi đường tiêu hoá trên, người bệnh có khả năng nhiễm vi khuẩn HP; chụp mật tuỵ ngược dòng có nguy cơ nhiễm HP, virus viêm gan; với tiêu hóa đường dưới có trường hợp bị lây thương hàn...
 TS.BS Vũ Trường Khanh.
TS.BS Vũ Trường Khanh.
Nhiều khó khăn trong kiểm soát nhiễm khuẩn
TS.BS Trương Anh Thư – Phó Trưởng khoa Kiểm soát Nhiễm khuẩn, BV Bạch Mai cho biết, dụng cụ nội soi được sử dụng phổ biến tại các khoa tiêu hoá và là dụng cụ có cấu hình phức tạp, ô nhiễm nhiều dịch cơ thể sau sử dụng, khó làm sạch.
Đây là những điều kiện thuận lợi cho vi sinh vật gây bệnh dễ dàng nhân lên, tạo màng sinh học cản trở hoá chất và các tác nhân khử khuẩn/tiệt khuẩn phát huy tác dụng nên để đạt hiệu quả tối ưu trong khử khuẩn/tiệt khuẩn dụng cụ nội soi cần có sự kết hợp thực hành an toàn, xây dựng văn hóa an toàn người bệnh và lựa chọn hoá chất, thiết bị khử khuẩn/tiệt khuẩn phù hợp.
Theo điều dưỡng Phạm Văn Phúc, việc kiểm soát nhiễm khuẩn trong nội soi tiêu hóa còn gặp rất nhiều khó khăn. Nhân lực cho công tác khử khuẩn chưa được chú trọng; các khóa đào tạo về kiểm soát nhiễm khuẩn trong nội soi rất ít.
“Nhân viên chuyên trách kiểm soát nhiễm khuẩn tại khoa chưa có chứng chỉ về kiểm soát nhiễm khuẩn. Các quy định về kiểm soát nhiễm khuẩn nội soi tiêu hóa tiếp cận chủ yếu dưới hình thức hướng dẫn lại. Nhân viên phụ trách kiểm soát nhiễm khuẩn mới chỉ dừng lại ở hướng dẫn những gì mình biết, chưa kiểm việc triển khai” - điều dưỡng Phúc cho hay.
Có thực tế tồn tại nữa là khu vực khử khuẩn chưa tách biệt với phòng nội soi và cũng chưa có sự tách biệt phòng nội soi đường tiêu hóa trên – tiêu hóa dưới… Đặc biệt, số lượng dây nội soi và máy rửa tự động hạn chế, vẫn phụ thuộc vào phương pháp rửa thủ công.
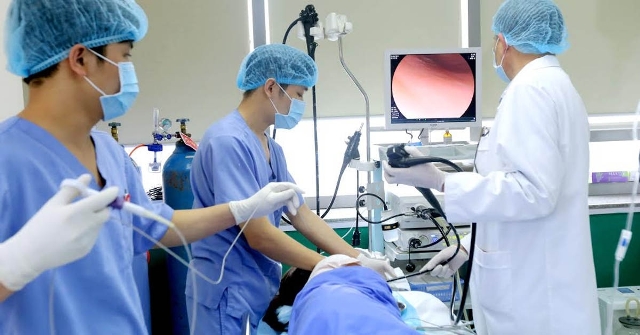 Kiểm soát nhiễm khuẩn là vấn đề cần được quan tâm tại các cơ sở y tế.
Kiểm soát nhiễm khuẩn là vấn đề cần được quan tâm tại các cơ sở y tế.
Để giảm thiểu nhiễm khuẩn từ nội soi tiêu hóa, các chuyên gia đề xuất, ngoài việc cần được đào tạo kiến thức và có quản lý, giám sát nhiễm khuẩn, việc quan trọng là cần ứng dụng công nghệ thông tin hỗ trợ quản lý dược, vật tư tiêu hóa…. Đặc biệt, dụng cụ tái sử dụng phải bảo đảm cơ số đủ để tuân thủ quy trình khử khuẩn.
Bên cạnh đó cần thực hành an toàn: xử lý dụng cụ nội soi cần được coi là một nghề và phải được thực hiện bởi nhân viên đã qua đào tạo, kiểm tra kỹ năng xử lý dụng cụ nội soi trước khi làm việc.
Văn hoá an toàn: mỗi cơ sở y tế cần xây dựng Hướng dẫn xử lý dụng cụ nội soi, công cụ kiểm tra/giám sát (KT/GS) tuân thủ hướng dẫn của nhân viên xử lý dụng cụ phù hợp với nguồn lực của mình, đồng thời quy định rõ vai trò/trách nhiệm của các đơn vị, cá nhân liên quan trong việc triển khai hướng dẫn. Bố trí nhân lực được đào tạo tham gia KT/GS, duy trì và phản hồi thường xuyên kết quả KT/GS để xác định và duy trì giải pháp ưu tiên trong cải thiện chất lượng xử lý dụng cụ nội soi.
Lựa chọn hoá chất, trang thiết bị: nhân lực, cơ số dụng cụ nội soi của đa số các đơn vị nội soi tiêu hoá còn rất hạn chế. 85% nguyên nhân dẫn tới thất bại trong xử lý dụng cụ nội soi liên quan tới các bước làm sạch, khử khuẩn/tiệt khuẩn ko thực hiện đúng.
Mới đây, FDA khuyến cáo tiệt khuẩn hoặc khử khuẩn mức độ cao 2 lần dụng cụ nội soi tá tràng, ERCP. Do vậy, cần ưu tiên việc bổ sung thiết bị đánh giá chất lượng làm sạch dụng cụ, sử dụng hoá chất/thiết bị có thời gian khử khuẩn/tiệt khuẩn ngắn giúp tăng tốc độ quay vòng dụng cụ....
Về nguy cơ nhiễm HP có liên quan gì tới ung thư dạ dày, TS.BS Vũ Trường Khanh cho biết, Việt Nam có khoảng 60% dân số bị nhiễm vi khuẩn HP, nhưng không phải trường hợp nào cũng cần diệt HP. Theo đó, những người ăn mặn; ăn nhiều đồ muối chua; có triệu chứng khó chịu loét dạ dày, tá tràng, xuất huyết tiêu hóa; có yếu tố gia đình có người từng bị ung thư dạ dày thì nên diệt HP dự phòng.
“Việt Nam là nước có tỷ lệ nhiễm HP cao nhưng không phải là nước có tỷ lệ ung thư dạ dày cao trên thế giới. Khoảng 50 triệu người Việt Nam bị nhiễm HP và tỷ lệ tái nhiễm rất cao do thói quen ăn uống chung đồ của chúng ta. Trên 40 tuổi, mọi người nên tầm soát ung thư sớm hệ tiêu hóa bằng phương pháp nội soi”- TS. Khanh khuyến cáo.