Sở Y tế Hà Nội cho biết tới hết ngày 19/1, toàn TP Hà Nội có 64.033 trường hợp F0 đang được điều trị và cách ly. Trong đó tại Bệnh viện Bệnh Nhiệt đới Trung ương (138 ca), Bệnh viện Đại học Y Hà Nội (223 ca), tại các bệnh viện của Hà Nội là (3.448 ca).
Tại các cơ sở thu dung điều trị thành phố và cơ sở thu dung quận, huyện hiện có khoảng 6.500 F0. Số lượng F0 theo dõi cách ly tại nhà là gần 54.000.
Qua tuần cao điểm hỗ trợ F0 tại nhà, mỗi ngày ít nhất 100 F0 cả mới và cũ, BSCK 1 Nguyễn Huy Hoàng, Trung tâm Oxy cao áp thuộc Trung tâm Nhiệt đới Việt - Nga (Bộ Quốc phòng) nhận được rất nhiều câu hỏi.
Theo vị bác sĩ này, chỉ khoảng 10% - 15% cần sự hỗ trợ thực sự của bác sĩ, các F0 không triệu chứng hoặc có triệu chứng nhẹ hoàn toàn có thể tự tìm hiểu cách điều trị trên các phương tiện thông tin chính thống. Bộ Y tế đã ra hướng dẫn rất cụ thể từ việc chăm sóc F0 không triệu chứng hoặc triệu chứng nhẹ tại nhà; cách thực hiện cách ly, khử khuẩn, xử lý rác thải... để tránh lây nhiễm chéo cho những người khác trong gia đình.
3 câu hỏi F0 có thể tự tìm hiểu trên truyền thông chính thống
1. Tôi/người nhà tôi thành F0, làm sao để những người khác trong nhà không bị lây nhiễm?
- Thực hiện thật tốt việc bảo hộ cá nhân theo hướng dẫn của ngành Y tế.
- Súc họng ngày 3-4 lần bằng dung dịch povidone iodin 1,0% hoặc chlorhexidine 0,12-0,20%. Trước và sau nên súc thêm bằng nước muối sinh lý.
2. Tôi dương tính rồi, phải làm sao?
- Rất cần thiết phải có: máy đo SpO2, dung dịch súc họng như trên, thuốc hạ sốt.
- Về cơ bản, F0 ăn uống ngủ nghỉ tốt và điều trị các triệu chứng là ổn. Điều quan trọng là không lây nhiễm cho người khác.
- Chỉ cần bổ sung 1 viên vitamin tổng hợp mỗi ngày là đủ. Dùng các loại vitamin C, D hoặc kẽm liều cao chưa được chứng minh là có hiệu quả rõ rệt. Các loại thuốc bổ, tăng cường miễn dịch khác có thì cũng tốt mà không có cũng không sao. Nhiều thuốc quá đến lúc đi tìm dễ bị loạn.
3. Tôi phải làm gì khi có các triệu chứng của COVID-19?
Khi virus xâm nhập cơ thể, hệ thống miễn dịch của cơ thể sẽ chiến đấu với virus và sẽ biểu hiện ra ngoài bằng các triệu chứng. Tham khảo các triệu chứng tại đây.
5 câu hỏi F0 cần sự đồng hành của thầy thuốc
1. Tôi thành F0, có nhất thiết cần uống thuốc kháng virus không?
Vấn đề này phụ thuộc vào nhiều yếu tố như: tải lượng virus có cao không; đã tiêm đủ vaccine chưa; tuổi; có bệnh nền hay không; sức đề kháng tốt không; có nguy cơ lây cho nhiều người hay không...
Hiện tại, Favipiravir và Molnupiravir được ngành Y tế phát miễn phí sử dụng để điều trị COVID-19 tại nhà.
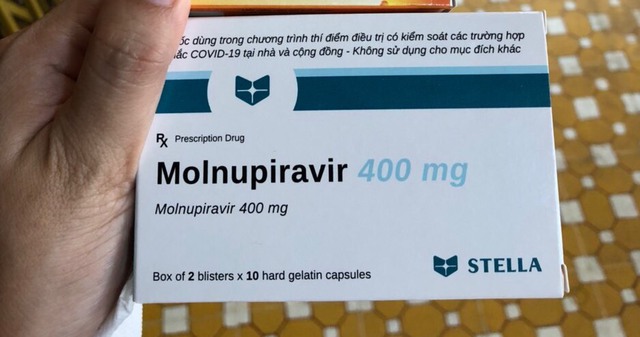
Hiện tại, Favipiravir và Molnupiravir được ngành Y tế phát miễn phí sử dụng để điều trị COVID-19 tại nhà.
Việc có sử dụng thuốc kháng virus hay không, dùng loại nào, thực sự cần sự trao đổi thống nhất giữa bác sĩ và người bệnh dựa trên hướng dẫn của Bộ Y tế (mới nhất ngày 12/12/2021).
2. Kháng đông dùng cho trường hợp nào?
Trừ một số chống chỉ định như: người bệnh đang chảy máu (kinh nguyệt, xuất huyết tiêu hóa...) hoặc bị bệnh giảm tiểu cầu, bệnh dễ chảy máu... thì thuốc kháng đông tương đối an toàn. Các bệnh nhân sau đột quỵ nhồi máu não, đặt stent mạch vành, bệnh van tim... thường phải dùng thuốc chống kết tập tiểu cầu, thuốc kháng đông trong nhiều năm liên tục.
Một số nghiên cứu cho thấy dùng thuốc kháng đông với liều thấp để dự phòng có thể có tác dụng tốt trong việc phòng chống "bão cytokine" ở bệnh nhân COVID-19. Khuyến cáo chính thống hiện tại là sử dụng thuốc chống đông khi SpO2 giảm dưới 95% liên tục mà không thể lên được. Liều dùng cụ thể cần được cân nhắc và tính toán cẩn thận dựa vào chuyên môn của bác sĩ và tình trạng của người bệnh.
3. Có dùng kháng sinh hay không?
Các loại kháng sinh như Amoxicillin có hoặc không kết hợp clavulanic, ceforuxime, azithromycin, ciprofloxacine, levofloxacine và một số loại khác...
Với một số người hay bị viêm họng, viêm phế quản, viêm phổi..., bình thường họ đã dễ nhiễm khuẩn đường hô hấp, khi mắc COVID-19, nguy cơ nhiễm khuẩn đường hô hấp càng tăng cao. Với những người này, thậm chí có thể phải dùng kháng sinh dự phòng, từ lúc chưa thấy dấu hiệu nhiễm khuẩn.
Các cháu bé hay phải dùng kháng sinh, các bệnh nhân nhiều bệnh nền (đặc biệt tiểu đường), các bệnh nhân đang dùng thuốc ức chế miễn dịch lâu dài... thuộc nhóm này.

BS Nguyễn Huy Hoàng là thành viên nhóm "Bác sĩ Quân y hỗ trợ online chăm sóc điều trị F0 tại nhà" .
Với các trường hợp khác, chúng ta dùng kháng sinh khi có nhiễm khuẩn. Để xác định F0 có nhiễm khuẩn hay chưa, cần có các xét nghiệm. Nếu được thì người dân nên xét nghiệm công thức máu và một số chỉ số đánh giá tình trạng viêm trước khi quyết định sử dụng kháng sinh.
Khi đã quyết định dùng kháng sinh, thì dùng loại nào, liều lượng bao nhiêu, phối hợp kháng sinh ra sao và cần dùng thêm gì để giảm bớt tác dụng có hại của kháng sinh (ví dụ cần dùng thêm men tiêu hóa với các cháu bé, người già), cần kiến thức của các bác sĩ kết hợp với thông tin từ người bệnh (đã dùng loại nào, có dị ứng không,...).
Với thuốc kháng sinh, suốt cả quá trình bị COVID-19 đều có thể cần dùng. Khoảng ngày thứ 7-10 sau khi xuất hiện các triệu chứng, một số ít các F0 có thể xuất hiện các rối loạn miễn dịch đến mức ảnh hưởng đến tính mạng. Nổi bật là hai rối loạn chính: rối loạn đông máu và rối loạn phản ứng viêm, đầu tiên tại phổi, sau đó tới toàn cơ thể.
4. Có dùng thuốc kháng viêm corticoid hay không?
Các thuốc thuộc nhóm này như: Dexamethasone, prednisolon, methyprednisolon.
Corticoid mà cụ thể là Dexamethasone nổi lên như một loại thuốc giá rẻ (vốn khá thông dụng) nhưng lại rất hiệu quả trong điều trị rối loạn đáp ứng miễn dịch do COVID-19. Sau này, các nhà khoa học thấy không chỉ Dexamethasone mà các loại corticoid khác như Prednisolon hay Methylprednisolon cũng có tác dụng tốt tương tự.
Khác với thuốc kháng đông, không có bất cứ ý kiến nào khuyên là nên dùng corticoid để dự phòng bão cytokine.
Tất cả các nghiên cứu cho thấy, dùng corticoid sớm (khi chưa phải thở oxy, khi SpO2 còn trên 95%) đều làm cho tỷ lệ trở nặng và tỷ lệ tử vong do COVID-19 cao hơn so với không dùng corticoid.
Kháng viêm corticoid, thực chất là thuốc ức chế hệ thống miễn dịch, nó làm giảm sức đề kháng của cơ thể. Trong giai đoạn đầu, khi hệ miễn dịch đang chiến đấu chống lại virus, mà lại dùng thuốc ức chế miễn dịch khác gì tiếp tay cho virus, làm bệnh tình thêm nặng.
Dùng corticoid cũng khiến cho người bệnh dễ nhiễm vi khuẩn và nhiễm nấm hơn. Trên các bệnh nhân tiểu đường và tăng huyết áp, corticoid làm trầm trọng thêm mức độ của bệnh. Không chỉ vậy, corticoid còn có một loạt các tác dụng phụ nguy hiểm.
Thông thường, khi dùng kháng viêm corticoid, sẽ phải kèm theo thuốc bảo vệ dạ dày (giảm tiết acid như omeprazol, esomeprazol hoặc kháng acid như nhôm hydroxyd, magne hydroxyd...) và kháng sinh để phòng bội nhiễm vi khuẩn.
Việc dùng với liều lượng bao nhiêu cũng không đơn giản, với các F0 tại nhà thì không quá phức tạp, nhưng khi chuyển nặng, vào bệnh viện, có rất nhiều phương án sử dụng corticoid khác nhau.
5. Dấu hiệu phải nhập viện?
Đây là vấn đề rất quan trọng đặc biệt trong tình hình của Hà Nội hiện tại.
Thông thường, khi SpO2 giảm bền vững xuống dưới 95%, hoặc khi nằm sấp thì SpO2 tăng rõ rệt so với khi nằm ngửa (cải thiện khoảng 5%) là đã có dấu hiệu bắt đầu của bão cytokine.
Lúc này, một mặt cần phải cho người bệnh thở oxy, bằng bình oxy khí nén hoặc bằng máy tạo oxy, để duy trì SpO2 trên 95%, một mặt cần cho uống ngay các loại thuốc kháng đông, kháng viêm, liều lượng cụ thể phụ thuộc vào nhận định của bác sĩ.
Trong lúc chờ chuyển viện, người nhà cần tìm hiểu quy định về phân tầng điều trị (của Sở Y tế Hà Nội) để xem F0 nhà mình thuộc diện nào, có thể được điều trị tại những bệnh viện nào, từ đó có phương án chuẩn bị xe và liên hệ với y tế phường, với 115 hoặc trực tiếp với các bệnh viện.
Ngoài thuốc kháng đông, kháng viêm thì khi nhập viện, kháng sinh hầu như là bắt buộc để phòng chống nhiễm khuẩn bệnh viện. Ngoài ra thường sẽ phải dùng thuốc bảo vệ dạ dày, thuốc an thần.