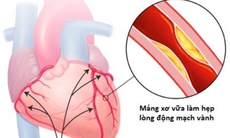
1. COVID và bệnh tim mạch
Với chuyên ngành Tim mạch, đại dịch đã ảnh hưởng rất lớn và đòi hỏi rất nhiều nỗ lực nghiên cứu - thống kê - để có thể hiểu ảnh hưởng của bệnh đối với cơ thể và trong các quần thể đa dạng.
Đến giữa năm 2020, các kho dữ liệu COVID-19 với các hệ thống thu thập dữ liệu được của các nước, các hiệp hội tim mạch lớn đã mang lại những hiểu biết ban đầu về ảnh hưởng COVID-19 lên hệ tim mạch.
Tóm tắt chung của các kết quả tử các nghiên cứu, tổng kết trong năm qua về COVID-19 và bệnh tim mạch là:
- Bệnh nền tim mạch khá thường gặp ở bệnh nhân nhiễm COVID-19 phải nhập viện.
- Khi bệnh nhân có bệnh nền tim mạch nhiễm COVID-19, tiên lượng nặng và nguy cơ tử vong cao nhất trong các nhóm bệnh nền. Cơ chế gây nặng bệnh và tăng tử vong ở bệnh nhân có bệnh nền tim mạch nhiễm COVID đã được sang tỏ dần do liên quan đến cơn bão viêm, tăng đông, cường thần kinh giao cảm, độc tế bào cơ tim và mạch máu… từ đó dẫn đến nguy cơ cao bị các biến chứng viêm cơ tim, hội chứng mạch vành cấp, rối loạn nhịp tim, tắc mạch…
- Trong đại dịch, các diễn biến bệnh tim mạch và đặc biệt các cấp cứu tim mạch vẫn diễn biến, và do vậy việc lo sợ dịch, lơ là hoặc lẫn lộn các triệu chứng có thể dẫn đến việc cấp cứu muộn và làm cho tiên lượng bệnh nặng hơn.
- Các thuốc tim mạch vẫn cần được duy trì liên tục cho người bệnh. Các nghiên cứu không thấy ảnh hưởng xấu của thuốc tim mạch (đặc biệt là các thuốc ức chế men chuyển, ức chế thụ thể - rất hay dùng trong các bệnh tim mạch) lên bệnh nhân COVID.
- Một loạt các nghiên cứu và các khuyến cáo về các cách tiếp cận bệnh tim mạch và COVID của các Hiệp Hội tim mạch ra đời nhằm giúp cho các bác sỹ thực hành có cách tiếp cận an toàn và hiệu quả trong bối cảnh dịch bệnh lan tràn.
 PGS.TS.BS. Phạm Mạnh Hùng - Viện trưởng Viện Tim mạch Việt Nam.
PGS.TS.BS. Phạm Mạnh Hùng - Viện trưởng Viện Tim mạch Việt Nam.
Vén màn những bí ẩn của COVID-19
Một câu hỏi quan trọng được đặt ra là liệu ACEI và ARBs, hai nhóm thuốc điều trị tăng huyết áp và suy tim có làm bệnh nhân dễ nhiễm virus hơn hay thay vào đó có giúp bảo vệ bệnh nhân trước tác động của virus. Về cơ bản, cả hai điều trên đều có thể xảy ra. Tuy nhiên, kết quả phân tích hơn 1.100 bệnh nhân THA nhiễm COVID-19 nhập viện tại Trung Quốc cho thấy tỉ lệ tử vong do mọi nguyên nhân thấp hơn ở nhóm điều trị bằng ACEI/ARB so với nhóm điều trị THA bằng các nhóm thuốc khác trong viện hoặc bệnh nhân không dùng thuốc THA. Những kết quả này đã được công bố trên Circulation Research trong giai đoạn sớm của dịch và giúp các nhà lâm sàng trên toàn thế giới trong việc quản lý bệnh nhân. Trong khi đó, nghiên cứu sổ bộ bệnh lý tim mạch COVID-19 của Hội Tim Mạch Hoa Kỳ (AHA) đã trả lời các câu hỏi quan trọng khác.
Trong một nghiên cứu ở các bệnh nhân tại 88 bệnh viện trong sổ bộ, kết quả cho thấy các bệnh nhân gốc Tây Ban Nha và người da đen có nguy cơ nhập viện vì COVID-19 cao hơn một cách không cân xứng. Người gốc Tây Ban Nha chiếm 1/3 trong số bệnh nhân COVID-19 nhập viện nhưng chỉ có 9% dân cư ở các vùng lân cận. Số bệnh nhân da đen chiếm ¼ so với tỉ lệ 11% của cư dân khu vực gần đó.
Một nghiên cứu khác chỉ ra rằng trong nhóm bệnh nhân COVID-19, người béo phì có nguy cơ cao gặp các biến chứng và tử vong bất kể độ tuổi nào. Với các bệnh nhân béo phì mức độ nặng (BMI từ 40 trở lên) có nguy cơ thở máy cao hơn gấp đôi và nguy cơ tử vong cao hơn 26% so với bệnh nhân có cân nặng bình thường.
Kết quả của cả hai nghiên cứu này đã được trình bày tại Hội nghị Khoa học trực tuyến của Hội Tim Mạch Hoa Kỳ (11/2020) và công bố trên tạp chí Circulation.
Nhưng COVID-19 chỉ là một trong số nhiều lĩnh vực có những tiến bộ nghiên cứu quan trọng vào năm 2020. Bệnh tim và đột quỵ vẫn căn nguyên chết người hàng đầu thế giới. Trong năm qua còn có một số nghiên cứu nổi bật trong chuyên ngành tim mạch được công bố.
2. Một thuốc mới trong điều trị có thể thay đổi hoàn toàn cách điều trị bệnh cơ tim phì đại (BCTPĐ)
Tỉ lệ mắc BCTPĐ là 1/500 người, bệnh này khiến cơ tim dày lên và cứng lại, cản trở việc bơm máu của tim. Đa số người mắc bệnh đều bị có tình trạng cản trở đường ra thất trái tới động mạch chủ. Những người bệnh này còn có nguy cơ gặp những rối loạn nhịp tim nguy hiểm.
Những thuốc hiện tại chúng ta có thường không có nhiều tác dụng, không điều trị được cơ chế bệnh sinh, hoặc khó để người bệnh dung nạp.
Một nghiên cứu pha 3, EXPLORER-HCM, đã thử nghiệm một loại thuốc nhóm mới hoàn toàn, mavacamten, với khả năng nhắm vào những tế bào liên quan đến khả năng co bóp của cơ tim, ở những người bệnh bị BCTPĐ có cản trở đường ra thất trái và có triệu chứng. Nghiên cứu bao gồm 68 trung tâm tim mạch ở 13 nước khác nhau, nhận thấy rằng trong số 251 người bệnh, những người được dùng thuốc cho thấy sự cải thiện định lượng được về chức năng tim, khả năng gắng sức, mức độ NYHA, triệu chứng và tình trạng sức khỏe chung, so với những người dùng giả dược.
Lợi ích của mavacamten so với giả dược là rõ ràng, không quan trọng lứa tuổi, giới tính, BMI, việc sử dụng thuốc chẹn beta giao cảm hay nền tảng sức khỏe của người bệnh.
3. Việc điều trị quá tích cực không đồng nghĩa với kết quả điều trị tốt hơn cho bệnh nhân bị bệnh mạch vành ổn định.
Khi động mạch vành bị hẹp, cung cấp máu cho tim bị ảnh hưởng gây nên tình trạng thiếu máu cơ tim. Mãi cho đến gần đây, các bác sĩ vẫn chưa hoàn toàn được rõ ràng về cách điều trị tối ưu cho thiếu máu cơ tim mức độ vừa hoặc mức độ nặng, cụ thể là về thời điểm cũng như mức độ điều trị ở bệnh nhân có bệnh mạch vành ổn định.
Một thử nghiệm cỡ lớn ở đa quốc gia đã tìm hiểu xem liệu can thiệp tích cực từ sớm tái thông động mạch vành bao gồm hoặc phẫu bắc cầu nối chủ vành hoặc can thiệp động mạch vành để cải thiện tưới máu cơ tim khi cần, có giúp ngăn ngừa tốt hơn các biến cố và tử vong do bệnh tim mạch so với việc chỉ điều trị nội khoa từ đầu.
Thử nghiệm có tên ISCHEMIA, bao gồm hơn 5000 bệnh nhân từ 37 quốc gia. Một nửa số bệnh nhân này được điều trị theo hướng can thiệp tích cực bên cạnh vẫn điều trị nội khoa tối ưu, nửa còn lại chỉ được điều trị nội khoa tối ưu bằng thuốc. Kết quả là bệnh nhân ở cả 2 nhóm có tỷ lệ như nhau trong việc xảy ra các biến cố tim mạch, nhập viện do đau ngực không ổn định, suy tim, ngừng tuần hoàn hay tử vong do căn nguyên tim mạch.
Một thử nghiệm có liên quan, ISCHEMIA-CKD, xem xét việc điều trị bệnh tim thiếu máu ở những bệnh nhân có bệnh thận mạn, căn bệnh ảnh hưởng đến gần 14% dân số Mỹ. Hơn 2/3 số người từ 66 tuổi trở lên mà có bệnh thận thì cũng có bệnh tim mạch. 40% có bệnh tim do mảng xơ vữa động mạch.
Trong số 777 bệnh nhân có suy giảm chức năng thận nghiêm trọng (được định nghĩa là mức lọc cầu thận dưới 30ml/phút/1.73m2 da) và có thiếu máu cơ tim ở mức độ vừa đến nặng, những người được can thiệp tích cực cũng vẫn có nguy cơ tử vong hoặc bị nhồi máu cơ tim ngang với những người được điều trị nội khoa. Hơn nữa, hướng can thiệp tích cực còn liên quan đến nguy cơ đột quị gấp 3 lần.
Như vậy, mặc dù còn nhiều bàn cãi, nhưng cả 2 nghiên cứu đã được công bố trên tạp chí New England Journal of Medicine nói trên cho thấy, việc can thiệp tích cực cho mọi bệnh nhân bệnh động mạch vành mạn tính không mang lại hiệu quả.

4. Những phát hiện mới có thể sẽ thay đổi hoàn toàn phác đồ điều trị đầu tay của rung nhĩ
Trước đây, điều trị rung nhĩ vẫn chủ yếu là khống chế tần số tim và chống đông là nền tảng. Việc chuyển nhịp (về nhịp xoang) bằng thuốc hoặc can thiệp chưa chứng minh được hiệu quả.
Năm 2020 có hai nghiên cứu trên tạp chí New England Journal of Medicine đề xuất rằng chiến lược điều trị tích cực hơn trong vòng 1 năm từ khi phát hiện có thể giảm bớt những hệ quả nặng nề của rung nhĩ, một rối loạn nhịp tim không đều bắt nguồn từ tâm nhĩ.
Thử nghiệm quốc tế, EAST-AFNET 4, bao gồm gần 2800 bệnh nhân có bệnh tim mạch và gần đây mới được chẩn đoán rung nhĩ. Một nửa được điều trị và chăm sóc như chiến lược truyền thống, một nửa được can thiệp sớm chuyển nhịp. Những người được điều trị sớm bao gồm việc khôi phục nhịp xoang, giảm được hơn 21% nguy cơ đột quỵ, nhập viện do bệnh tim mạch gồm nhồi máu cơ tim, suy tim, hay tử vong do bệnh tim mạch. Các liệu pháp kiểm soát nhịp bao gồm thuốc chống loạn nhịp hoặc triệt đốt (tạo ra các mô sẹo ở cơ tim để ngăn cách dẫn truyền điện).
Một thử nghiệm quốc tế khác là EARLY-AF đã xuất hiện trong hội nghị trực tuyến AHA 2020, bao gồm 300 bệnh nhân bị rung nhĩ có triệu chứng nhưng chưa được điều trị. Việc điều trị ban đầu bằng triệt đốt áp lạnh tỏ ra hiệu quả hơn so với thuốc chống loạn nhịp trong việc ngăn ngừa các biến cố do rung nhĩ gây ra.
5. Gánh nặng bệnh tim mạch vẫn gia tăng trong 20 năm qua
Trong một nghiên cứu về gánh nặng bệnh tật toàn cầu (GBD) và các yếu tố nguy cơ tim mạch trong 30 năm qua, từ năm 1990 đến 2019, được công bố trên Tạp chí Tim mạch hàng đầu thế giới (Journal of the American College of Cardiology) tháng 12 năm 2020. Các thông tin đưa ra kết quả đáng buồn: Tử vong do tim mạch vẫn chiếm tỷ lệ cao nhất, đứng đầu các nguyên nhân gây tử vong và ngày càng bỏ xa các nguyên nhân gây tử vong khác. Tỷ lệ mắc bệnh tim mạch đã tăng gấp đôi sau 30 năm (từ năm 1990 đến năm 2019); tổng số tử vong tăng (từ 12,3 triệu năm 1990 lên 18,6 triệu năm 2019). Đặc biệt, gánh nặng tử vong do bệnh tim mạch gia tăng nhanh chóng ở các nước đang phát triển hoặc các nước co thu nhập trung bình – thấp, tỷ lệ tử vonggiảm ở các nước phát triển nhưng tổng số không giảm do sự tích lũy tuổi và tổng số ca mắc bệnh. Cơ cấu bện tật cũng thay đổi, trong đó các bệnh lý tim mạch liên quan đến xơ vữa mạch máu hoặc thoái hóa (tăng huyết áp, bệnh động mạch vành, bệnh đột quỵ, suy tim, bệnh hẹp van động mạch chủ do thoài hóa…) gia tăng nhanh chóng, trái lại các bệnh lý van tim liên quan nhiễm trùng như thấp tim, bệnh tim bẩm sinh giảm.
Một vấn đề nữa là, qua 30 năm, các yếu tố nguy cơ tim mạch hàng đầu vẫn hầu như giữ nguyên thứ tự không thay đổi: trong đó hàng đầu là tăng huyết áp, sau đó là chế độ ăn uống, rối loạn lipid máu và ô nhiễm không khí là không thay đổi gì qua 30 năm. Hút thuốc lá giảm một bậc nhường chỗ cho thừ cân béo phì tăng một bậc.
Đây là thực tế đáng lo ngại, thách thức mọi nỗ lực của các chính phủ cũng như các nhà chuyên môn trong việc cải thiện bệnh lý tim mạch.
6. Đôi khi thuốc hạ đường huyết không chỉ điều trị đái tháo đường (ĐTĐ)
Điều này có vẻ đúng đối với thuốc điều trị ĐTĐ type 2 nhóm ức chế thụ thể SGLT2, nhóm thuốc này có thể giảm thiểu các biến cố trên thận và nhập viện do suy tim.
Các nghiên cứu nổi bật trong năm 2020 đã cho thấy lợi ích bảo tồn chức năng thận và giảm nhập viện do suy tim bất kể bệnh nhân có ĐTĐ type 2 hay không, gợi ý rằng nhóm thuốc này có thể thay đổi việc điều trị ở các bệnh nhân có vấn để về thận và suy tim dù bệnh nhân không có ĐTĐ type 2.
Thử nghiệm DAPA-CKD trên 4.304 bệnh nhân có bệnh thận mạn tính trong đó 1/3 số bệnh nhân không mắc ĐTĐ, đã kết thúc sớm với thời gian theo dõi trung bình 2,4 năm bởi có cải thiện rõ rệt giữa nhóm điều trị bằng thuốc ức chế SGLT2 dapagliflozin so với nhóm dùng giả dược. Trong nhóm điều trị bằng giả dược, có 14,5% bệnh nhân suy giảm chức năng thận liên tục, tiến triển bệnh thận giai đoạn cuối và tử vong do các nguyên nhân thận hoặc tim mạch so với nhóm được điều trị bằng dapagliflozin, tỉ lệ này chỉ là 9,2%. Kết quả của nghiên cứu DAPA-CKD đã được đăng trên tạp chí New England Journal of Medicine.
Một bài báo thứ hai cũng đăng trên tạp chí trên với kết quả tương tự đối với thuốc ức chế SGLT2 là empagliflozin ở bệnh nhân suy tim. Hơn 3.700 bệnh nhân sử dụng empagliflozin hoặc giả dược trên nền các bệnh nhân suy tim đang điều trịnền trong thời gian theo dõi trung bình 16 tháng. Có khoảng ¼ bệnh nhân ở nhóm giả dược phải nhập viện vì suy tim nặng lên hoặc tử vong vì bệnh lý tim mạch so với chỉ 1/5 bệnh nhân ở nhóm điều trị bằng empagliflozin.
Kết quả từ hai thử nghiệm khác, được báo cáo tại Hội nghị Khoa học và đăng trên tạp chí New England Journal of Medicine, cũng cho thấy lợi ích của một thuốc khác nhóm ức chế SGLT2 là sotagliflozin. Thử nghiệm SCORED cho thấy rằng thuốc làm giảm nguy cơ nhập viện và tới khám do tình trạng suy tim nặng lên cũng như tỉ lệ tử vong do nhồi máu cơ tim hoặc tai biến mạch não ở bệnh nhân ĐTĐ type 2 có bệnh thận mạn tính. Nghiên cứu này với sự tham gia của hơn 10.000 bệnh nhân, kết quả cho thấy nhóm sử dụng sotagliflozin có nguy cơ tử vong do nguyên nhân tim mạch và nhập viện/cần chăm sóc khẩn cấp do suy tim thấp hơn 26% so với nhóm giả dược. Nghiên cứu thứ hai là SOLOIST-WHF gồm hơn 1.200 bệnh nhân ĐTĐ type 2 và suy tim nặng lên mới phải nhập viện cho thấy tỉ lệ biến cố gộp giảm 33%.
Hơn một năm qua, các nhà khoa học được chứng kiến rất nhiều các nghiên cứu về các thuốc chữa ĐTĐ nhưng lại có tác dụng cải thiện tiên lượng ở bệnh nhân suy tim, suy thận, đã rất lâu mới có thêm nhóm thuốc làm được điều này ở bệnh nhân suy tim, suy thận. Đã đến lúc có thay đổi khuyến cáo và các thuốc nhóm này không còn là thuốc điều trị đái tháo đường đơn thuần nữa.
 Ảnh minh hoạ.
Ảnh minh hoạ.
7. Các phương pháp đột phá kiểm soát nồng độ cholesterol
Tạp chí New England Journal of Medicine đã liệt kê ra 3 phương pháp.
Đầu tiên là sử dụng công nghệ can thiệp vào RNA (RNA interference), đây là phương pháp hiện đại sử dụng các phân tử RNA can thiệp nhỏ (small interfering RNAs – siRNA) để điều chỉnh đóng và mở biểu hiện của gen. Kết quả của thử nghiệm ORION-10 và ORION-11 cho thấy phân tử siRNA có tên inclisiran giúp làm giảm một nửa mức tăng nồng độ LDL, còn gọi là cholesterol “xấu”. Mức LDL ở nhóm giả dược có tăng lên một chút. Các thử nghiệm này với sự tham gia của gần 3.200 bệnh nhân và hầu hết có bệnh lý tim mạch do xơ vữa.
Một nghiên cứu khác tập trung vào một biến của LDL là lipoprotein(a) hay Lp(a), có liên quan tới bệnh lý tim mạch bao gồm bệnh lý mạch vành, hẹp động mạch và đột quỵ. Việc làm giảm nồng độ Lp(a) thực sự là một thách thức do phụ thuộc chủ yếu vào gen chứ không bị ảnh hưởng bởi lối sống.
Tuy nhiên, các nhà nghiên cứu đã chỉ ra nồng độ Lp(a) có thể giảm đi bằng các liệu pháp điều trị. Trong một nghiên cứu quốc tế tiến hành tại 30 trung tâm đã thử nghiệm các liều khác nhau của AKCEA-APO(a)-LRx, đây là phương pháp dựa trên công nghệ antisense oligonucleotide, và so sánh với giả dược.
Gần 300 bệnh nhân có bệnh lý tim mạch và nồng độ Lp(a) cao được điều trị trong 6 tới 12 tháng. Với liều điều trị càng cao, mức Lp(a) trung bình của bệnh nhân càng giảm nhiều.
Các nhà nghiên cứu cũng ghi nhận quá trình điều trị của một tình trạng hiếm gặp, nguy cơ tử vong cao là rối loạn cholesterol máu có tính chất gia đình dạng đồng hợp tử (HoFH). Đây là bệnh lý di truyền do sự thiếu hụt trong bộ gen của cả bố và mẹ, gây ra tình trạng nồng độ LDL rất cao và khó kiểm soát, dẫn tới bệnh lý tim mạch ngay khi còn trẻ.
Kết quả của thử nghiệm ELIPSE HoFH do một nhóm nghiên cứu quốc tế cho thấy mức LDL giảm mạnh 47% trong 24 tuần từ trung bình 260 ml/dL còn 135 ml/dL ở 43 bệnh nhân được sử dụng liệu pháp sinh học bằng kháng thể đơn dòng evinacumab.
8. Các nghiên cứu dự phòng đột quỵ nổi bật với sự đa dạng về chiến lược
Một trong các mục tiêu tiếp cận là tình trạng hẹp động mạch cảnh, đây là nguyên nhân chủ yếu dẫn tới đột quỵ.
Hẹp động mạch cảnh thường được điều trị bằng phẫu thuật trực tiếp. Trong nghiên cứu ROADSTER 2 mới đây, thực hiện trên 43 địa điểm với gần 700 bệnh nhân không có chỉ định phẫu thuật.
Các bác sỹ đã thử nghiệm một thủ thuật xâm lấn tối thiểu gọi là tái thông mạch qua đường động mạch cảnh (transcarotid cartery revascularization – TCAR). TCAR sử dụng một ống thông đặt trong động mạch cảnh qua một dường vào nhỏ ở cổ. Dòng máu tạm thời được phục hồi để đảm bảo mảng xơ vữa bị nứt vỡ không đi lên não. Mạch máu được nong bằng bóng sau đó đặt stent để cải thiện dòng máu.
Chỉ có 1,7% bệnh nhân được chăm sóc và theo dõi theo protocol nghiên cứu gặp biến cố đột quỵ hoặc nhồi máu cơ tim trong vòng 30 ngày sau thủ thuật. Các kết quả này có vẻ tốt hơn khi so sánh với dữ liệu từ các nghiên cứu về phẫu thuật mở và thủ thuật xâm lấn tối thiểu khác tiếp cận động mạch cảnh qua đường động mạch đùi.
Một nghiên cứu khác là THALES đã được đăng trên tạp chí New England Journal of Medicine, tìm hiểu về hiệu quả của aspirin phối hợp với thuốc ức chế tiểu cầu khác liệu có thể ngăn ngừa biến cố đột quỵ trong tương lai ở bệnh nhân mới đột quỵ não thoáng qua (TIA) hoặc đột quỵ não mức độ nhẹ - vừa.
Nghiên cứu gồm khoảng 11.000 bệnh nhân được điều trị bằng aspirin đơn độc hoặc ticagrelor aspirin, nhóm điều trị kết hợp có nguy cơ tử vong hoặc biến cố đột quỵ não trong 30 ngày thấp hơn 17% so với nhóm điều trị aspirin đơn độc.
Một nghiên cứu khác đăng trên tạp chí New England Journal of Medicine cũng cho thấy ở bệnh nhân mới đột quỵ não hoặc TIA và có xơ vữa ảnh hưởng tới dòng máu tới não hoặc tim có thể có lợi ích từ việc đưa mục tiêu điều trị LDL xuống thấp hơn.
Các nhà nghiên cứu tại Pháp và Hàn Quốc đã theo dõi 2.860 bệnh nhân điều trị hạ cholesterol bằng statin, ezetimibe hoặc cả hai với thời gian trung bình 3,5 năm. Các bệnh nhân với mức LDL mục tiêu dưới 70 mg/dL có nguy cơ xảy ra biến cố tim mạch chính (nhồi máu não, nhồi máu cơ tim hoặc tử vong do nguyên nhân tim mạch) thấp hơn 20% so với nhóm có mục tiêu LDL trong khoảng 90 – 110 mg/dL.
9. Nhiều bước đi hơn để đạt tới một sức khỏe tốt hơn
Hai nghiên cứu gần đây nhấn mạnh vào lợi ích của việc thực hiện số bước đi hàng ngày ở mức cao.
Nghiên cứu thứ nhất với sự tham gia của 4.840 bệnh nhân tại Hoa Kỳ từ 40 tuổi trở lên, được đeo gia tốc kế hơn 14 tiếng mỗi ngày trong thời gian trung bình lên tới 7 ngày, việc thực hiện 8.000 bước mỗi ngày làm giảm một nửa nguy cơ tử vong trong trung bình 10 năm theo dõi so với thực hiện 4.000 bước mỗi ngày. Tuy nhiên việc bước đi mạnh hoặc cường độ cao có vẻ không ảnh hưởng đến nguy cơ tử vong.
Kết quả của một nghiên cứu khác về việc sử dụng đồng hồ thông minh để vượt qua thách thức theo dõi hoạt động thể lực một cách chính xác trong thời gian dàiđã được công bố trên tạp chí Circulation Research. Nghiên cứu này gồm khoảng 900 bệnh nhân như là phần mở rộng của Framingham Heart Study. Với mỗi 1000 bước hàng ngày khi đồng hồ theo dõi, nguy cơ tim mạch dự đoán của bệnh nhân trong thập kỷ tiếp theo thấp hơn 0,18%. Mức ảnh hưởng này ít hơn ở nữ giới (0,13%) so với nam giới (0,28%) và không có ảnh hưởng ở nữ giới nếu hiệu chỉnh theo BMI.
10. Cuối cùng, đừng quên bệnh cúm
Thật khó cho trái tim chúng ta.
Trong nghiên cứu trên hơn 80.000 bệnh nhân tại Hoa Kỳ nhập viện trong giai đoạn 2010 – 2018 đã được xác nhận mắc cúm bởi phòng xét nghiệm, gần 12% bệnh nhân có biến cố tim mạch cấp tính như suy tim cấp, nhồi máu cơ tim hoặc cơn THA, trước khi xuất viện.
Trong số các bệnh nhân này, có 31% cần chăm sóc tích cực và 7% tử vong (theo tạp chí Annals of Internal Medicine), kết quả này nhấm mạnh tầm quan trọng của việc tăng tỉ lệ tiêm vaccin phòng cúm.
Tại Hội nghị Khoa học và Tạp chí của Hiệp hội Nội khoa Hoa Kỳ, nghiên cứu trên 5000 bệnh nhân Bắc Mỹ có bệnh lý tim mạch cho thấy vaccin phòng cúm 3 thành phần liều cao không hiệu quả hơn vaccin cúm mùa 3 thành phần liều chuẩn trong việc giảm nguy cơ tử vong hoặc nhập viện do bệnh lý tim mạch hoặc phổi.
PGS.TS.BS. Phạm Mạnh Hùng - Viện trưởng Viện Tim Mạch Việt Nam
BS. Vũ Huy Thành - Viện Tim Mạch Việt Nam